こんにちは!おまめです。
今回は、前回の続きの食道がんについてです!
前回の食道の解剖生理についての記事をみてない方は是非読んでいただけると嬉しいです👇
 【看護師の勉強ノート】食道の解剖生理について
【看護師の勉強ノート】食道の解剖生理について
①食道がんになるリスクが高いことについてわかる
②食道がんになるリスクが高い人についてわかる
③食道がんの主な症状がわかる
この3本立てでいきます!
食道がんの詳しいことは、国立がんセンターのサイトにも書いています。
私のは、あくまで自分で勉強したことをザックリまとめているだけなので、参考にならなければ、がんセンターのサイトを見てください<(_ _)>
目次
日本での食道がんになった人数(罹患数)は、2017年で2万8千人余りと言われています。
男女比は5:1と男性に多いです。
また、年齢別でいうと60代70代に多い傾向にあります。
食道がんの部位別の発生頻度は、胸部中部食道(食道の真ん中らへん!)が約50%を占めています。
次に多いのが、食道の下の方!
食道がんは、食道の内面をおおっている粘膜の表面からできます。また、食道の中でいくつものがんが同時にできることもあるみたいです!(こわ!笑)
リスクが高いこと=危険因子といいます。
食道がんの主な危険因子は、
- 喫煙
- 飲酒
- 熱いものの飲食
- 家族性因子
もう、喫煙と飲酒はなんにでもダメですよね・・・笑。
でも、特に喫煙と飲酒は食道がんに深く関連していると言われているそうです。
特に、お酒を飲む人で、顔が赤くなる人は要注意なんだとか!!
アルコールの代謝産物の、アセトアルデヒドってやつが食道がんになるリスクを爆上げするらしいよ!
熱いものとか、辛いものも食道に刺激を与える因子になります。
あとは、遺伝です。
たばこを1日に30本以上、お酒だと日本酒1.5合以上を飲んでる人は、
吸ってない人、飲んでない人の40倍以上の発生率だと言われています!!!
今、たばこを吸っている方や、飲酒が大好きな方は、ほどほどに!
健康第一です。
食道がんになりやすい人っていうのは、上にも書いたのですが、喫煙している人や飲酒している人です。
一応なんですけど、私が5~6年前に勉強したノートには、
①50歳以上の男性
②常習的高度飲酒・喫煙者
③2型アルデヒド脱水素酵素欠損者(????笑)
④MCV高値(MCVってなに?笑)
⑤多発ヨード不感染者(なんそれ笑)
⑥咽頭・食道がんの既往のあるひと
って書いてありましたが、③~⑤は私もワケワカメ。笑
ネットで調べたところ、
③のやつは、アルコールを分解してくれる酵素なんだって!
この酵素が少ない人は、アルコールの代謝産物のアルデヒドが体に溜まりやすくて、食道がんになりやすいそうです!
④のMCVっていうのは、血液検査の値で、赤血球の平均的な大きさを示しているもの!
基準値は80~99fl(この単位もなんて読むかわからん笑。気になる人は調べてみて!)
このMCVが基準値より高い人は、食道がんになるリスクがあるってことらしい!笑
つまり、赤血球が大きい人がなりやすいってことになる。
じゃ、MCVってなんで高くなるの?って話なんだけど、過剰飲酒とかで貧血になってたりすると高くなるんだって!
長くなるから⑤はスルーします。(気になる人は調べてみて!笑)
がんの深さと呼び方
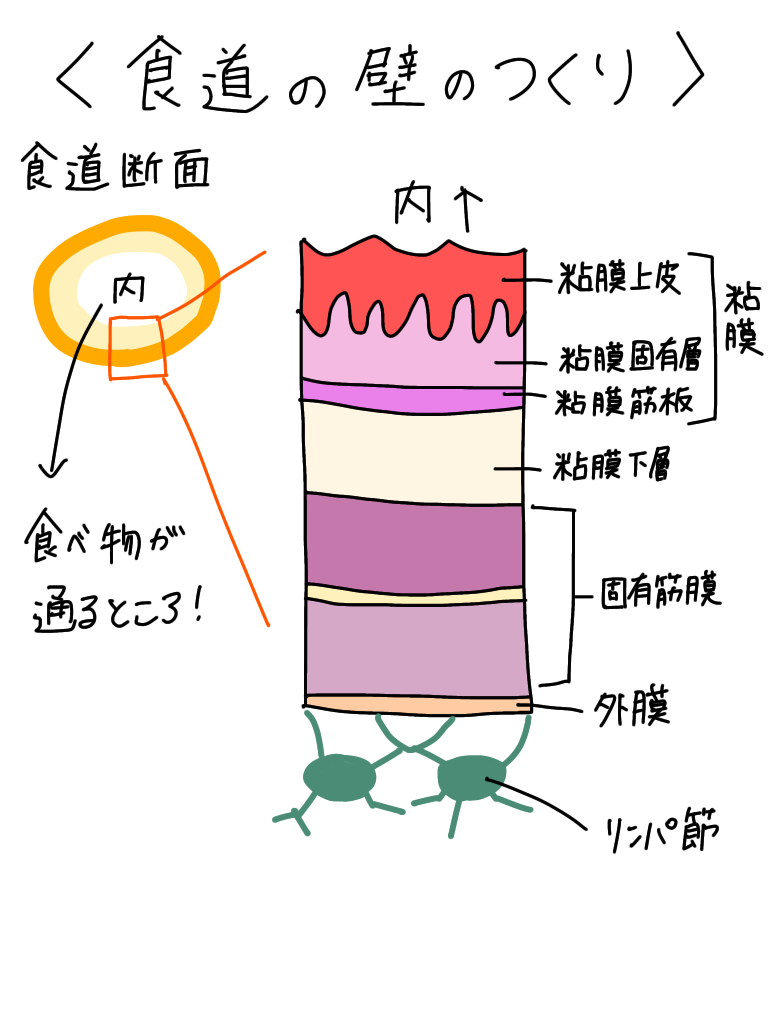
食道がんは、がんが及んでいる深さによって呼び方が変わります。
がんが、食道の壁の粘膜内にとどまっていたら早期食道がん。
粘膜下層までしか及んでいないがんは表在食道がん。
それより深い層まで及んでいたら進行食道がんといいます。
食道の粘液から発生したがんは、大きくなると深層(外側)へどんどん広がっていって、気管や大動脈などの周囲の臓器にまで広がっていきます。これを「湿潤」といいます。
食道の壁について詳しく書いてみた👇
食道がんの症状
表在がん:約60~75%が無症状
進行がん:喉のつかえ感、狭窄感、嚥下困難、嗄声(ガサガサ声)、血痰など!
喉のつかえ感が一番多い症状で、ガサガサ声になってるのは、リンパ節転移をして反回神経麻痺になってる可能性がある!血痰は、気管にまでがんが湿潤している可能性があるときに出る症状です!
食道がんのステージ分類
食道がん協会のお手本をもとに書いてみました👇
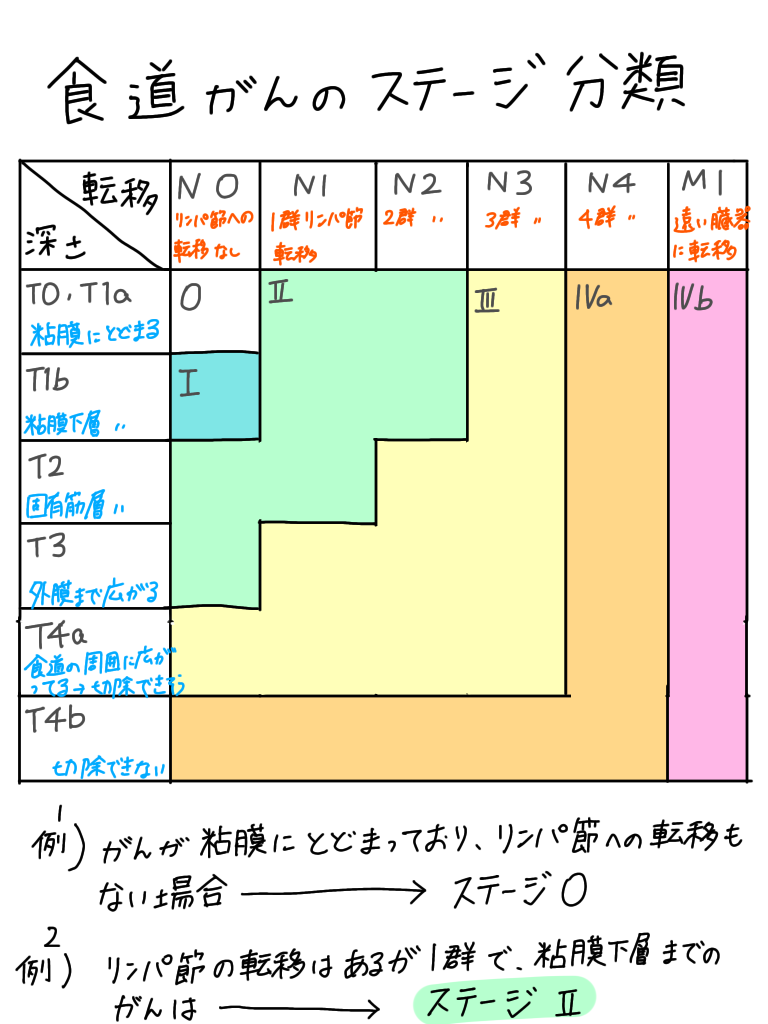
図を見てもらえばわかる通り、食道がんのステージ分類は、がんの深さとリンパ節への転移があるかどうかで決められます!
がんの進行度に合わせて治療する場合
早期がんでは、内視鏡的粘膜切除術(EMR)や、内視鏡的粘膜下層剥離術(ESD)をするのがスタンダードらしいです。ちなみにリンパ節転移が5%未満の時のみです。
表在がんでは、リンパ節転移が見られるようになることが多く、切除術になる可能性が高いです。
進行がんは、手術が第一選択。これに化学療法や放射線治療を組み合わせていくことが多いです。
場所ごとの治療方法
頸部食道のがんで、がんが限局(あまり散らばってない)しているときは、頸部食道切除術を行います。
湿潤型や胸部食道にまで、がんがかかっている場合には、食道を全部取っちゃいます!!
食道を全部とって大丈夫なの?そのあとはどうするの?ってなります。
胃を細長く切って、食道の代わりにしたり、腸を切って食道のあったところに吻合(くっつける)手術を行います!
なのでおおむね大丈夫だけど、患者さんへの負担が大きい。
胸部食道がんの場合は、開胸、開腹手術を行うことが多く、侵襲が大きいです!手術で胸部食道を全部取ります。
また、胸部食道はリンパ節にも近いので、手術中にリンパ節の一部を切除し、中にがんが存在しないか調べます!これを、リンパ節郭清(りんぱせつかくせい)と言います!(難しくなってきました笑)
その他、食道がんの治療方法
その他の治療としては、バイパス手術とか、メタリックステント手術などがあります。
あとは、化学療法や放射線治療!
バイパス手術やメタリックステント手術は、がんを取り除くのではなく、がんで狭くなってしまっている食道を広げたり、新しい食道を作ったりする手術で、緩和的治療になります。
がん自体の治療ではないけれど、最後まで「食べる」ことに対しての意欲や、QOLを維持することを目的としています。
食道がん長かったですね。
まとめられなくてすみません・・・笑
昨日の倍も書いちゃった!笑
食道は、周りの組織や臓器も密接している場所にあるので、がんになると転移しやすく、また進行してしまうと大きな手術になっていしまう!ということです。
表在がんのうちは、無症状なことが多く、気付いた時にはステージがかなり進んでいた!なんてこともあります。
今一度、食生活や飲酒、喫煙など、自分の健康を見直していきましょう。
健康第一です。
次回は胃かな?笑
おわりー!!


