こんにちは!
おまめです。
本日は酸素療法についてです!
看護師さん向けの記事になります!
酸素療法の基本について解説していこうと思います!
目次
酸素療法の適応は、PaO2<60Torr、又はSaO2(SpO2)<90%
しかし、低酸素血症が確認できなくても、低酸素の症状がみられたら酸素投与を開始する。
酸素療法の目的
肺から体の中に入った酸素は、血液によって全身の臓器、器官に運ばれていきます。
そして、全身の臓器と器官を動かすエネルギーとなります。
酸素の供給が不足することによって、全身の組織が酸素不足で機能しなくなってしまいます。
これが低酸素症(hypoxia)です。
低酸素症になるには、
- 血液中の酸素の量が不十分
- 酸素を含んだ血液が十分に組織に循環しない
- 組織で十分に酸素が活用されない
この3つの原因があります。
この3つの原因の中で1のことを、低酸素血症と言います。
低酸素血症による低酸素症に対して行われる治療が酸素療法です!
酸素療法は、室内の空気に含まれてる酸素濃度(21%)より、高い濃度の酸素を吸入させて、
動脈血中の酸素量を増加させ、低酸素症の改善と予防を行うことが目的になります。
また、これによって低酸素症によって起こった換気の亢進や、心拍数の増加も改善させることに繋がります!
酸素療法の開始基準
- 室内空気にてPaO2<60Torr,あるいは,SaO2<90%
- 低酸素血症が疑われる状態
- 重症外傷
- 急性心筋梗塞
- 短期的治療あるいは外科的処置(麻酔後の回復期,手術後)
酸素療法の目標値
低酸素血症の指標となっているPaO2やSaO2の値は,だいぶ前に記事に載せた動脈血ガス分圧という検査でわかります。
臨床では,血ガスは頻繁にとるものではありません。
パルスオキシメーターで測定できるSpO2(経皮的酸素飽和度)の値を指標としています。
だいたい95〜99%が正常値ですが,患者さんごとに目標酸素飽和度を設定します。
これは,医師に確認して,他のスタッフとも共有するものです。
SpO2が91〜94%でも,これが安定値っていう人も中にはいます。
状態が安定していれば酸素投与する必要がありません。
酸素療法の注意点
慢性閉塞性肺疾患(COPD)のように慢性的に肺の中に炭酸が溜まっているような状況の人は,酸素療法は注意が必要です。
なぜなら,Co2ナルコーシスになるかもしれないから!!
Co2ナルコーシスって何?☟
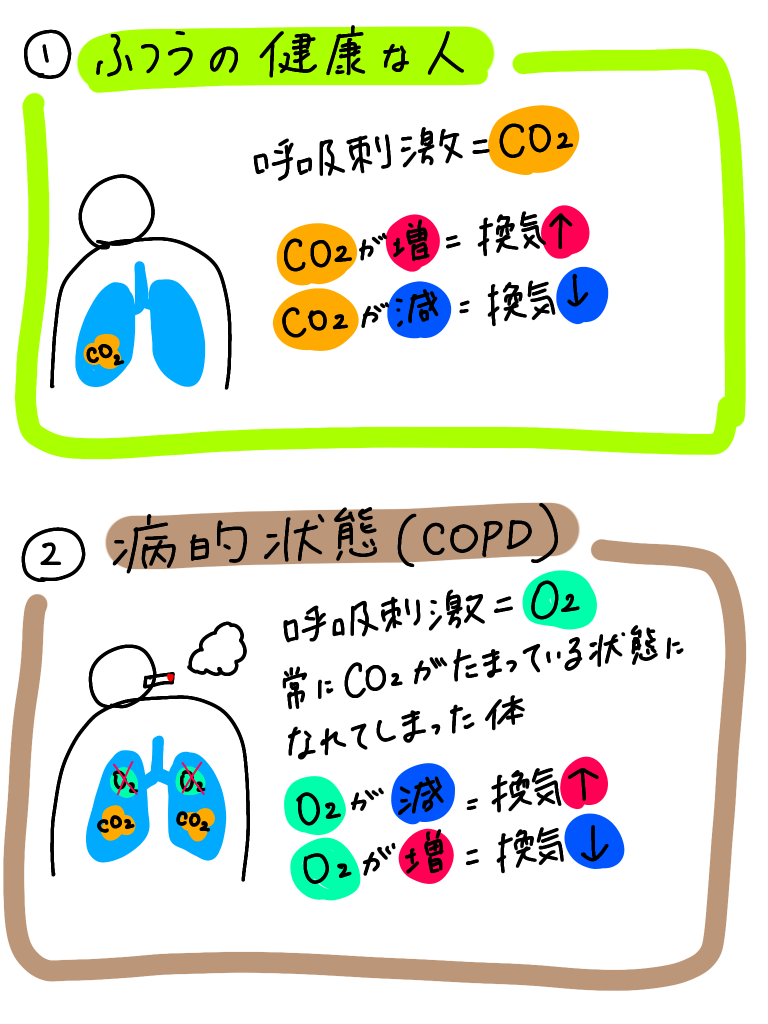
②のような人は,ずーっと体の中に二酸化炭素が溜まっている状態に慣れてしまって,脳の二酸化炭素察知能力が機能しなくなっています。
そのため,酸素が減ったか増えたかで換気をどうするか決めています。
酸素が減ったら換気をする。
酸素が増えたら換気はしない。
さて,こんな人に酸素化が悪いからと,酸素投与を開始してしまったらどうなるでしょうか。
酸素が体の中に増えていって,あ、酸素がいっぱいになってきたな。換気しなくてもいいや。
っと換気をサボり始めます!!
よって呼吸数が減り、余計に体の中に二酸化炭素が溜まっていきます!!
二酸化炭素は麻酔作用を持つため、蓄積した二酸化炭素が脳の中枢神経系に作用して意識障害を起こします。
さらに呼吸抑制を引き起こし、昏睡状態から死亡に至る危険もあります。
この状態がCo2ナルコーシスです。(怖い!)
よって、慢性的に体に二酸化炭素が溜まっている人は、目標の酸素飽和度を88%〜92%に設定するなどして、急激に酸素飽和度が上がらないように管理していく必要があります。
ただし!!
急変が起これば別です!慢性閉塞性肺疾患の人が、急激に酸素化が悪くなり、死の危機に陥ってしまったら、
低酸素血症の治療が最優先となり、迷わず酸素投与を行います。
Co2ナルコーシスを恐れるあまりに酸素投与が遅れることがあってはなりません。
酸素療法の弊害
酸素にも副作用があります。
組織毒性と言います。
細胞レベルの酸素の代謝で、細胞にとって有害な活性酸素がたくさんできてしまうという副作用です。
不必要な酸素は有害だといいう認識を持って、目標値に合わせて酸素の減量をしていく必要があります。
ヘモグロビン酸素乖離曲線を見てみましょう。☟
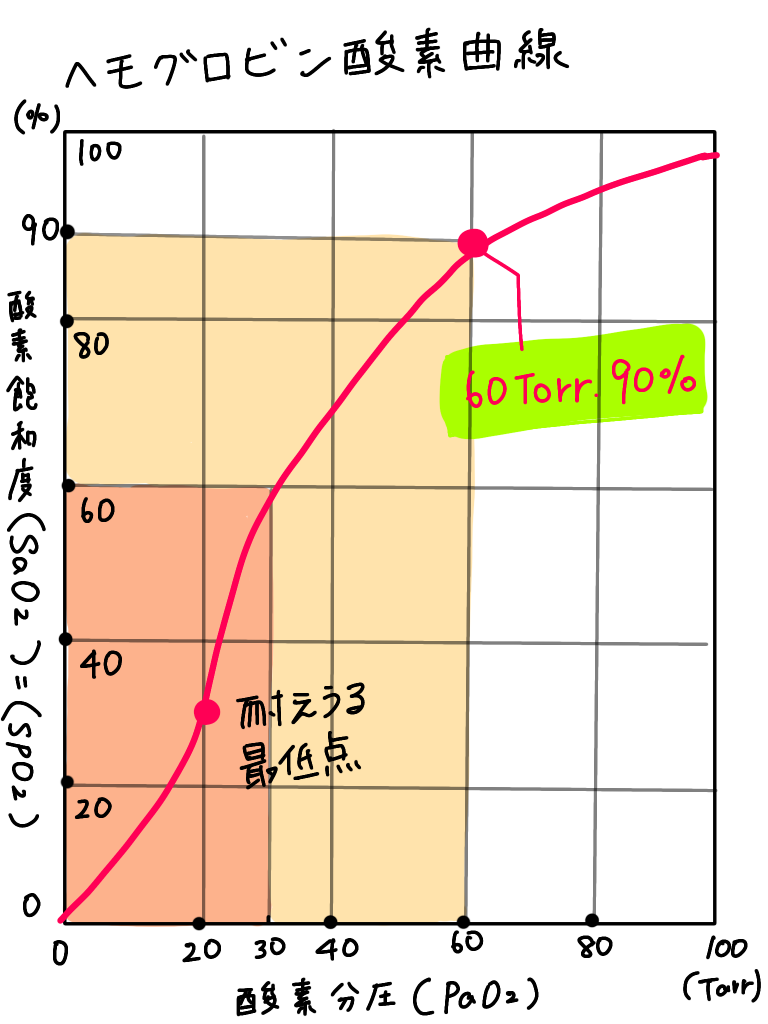
SpO2が100〜90%までのPaO2の変化は緩やかです。
しかし、SpO2が90%から低下した時は、急激にPaO2も低下します。
よって、SpO2が90%を下回る前に酸素療法の開始、または酸素投与量の変更が必要になっていきます。
酸素流量を上げる時(SpO2が下がるケース)
この問題には、肺炎,肺水腫,肺繊維症,心不全,肺梗塞などが挙げられます。
肺の病気です。
痰の貯留や気道の狭窄、窒息、気管支喘息などが挙げられます。
呼吸音の聴取を行い、アセスメントをすることが大切になってきます!
痰の貯留に対しては、体位ドレナージを行ったり、吸引をして痰を取り除きます。
また、気道狭窄に関しては、気道確保し挿管チューブを挿入するなどの対応も必要になることがあります!
痰をとってもSpO2が上がらない時には、酸素投与量の増量を検討します。
脳梗塞や脳出血によって、呼吸中枢が障害されます。
呼吸数や一回の換気量、呼吸のパターンの観察が必要です!
麻酔などの薬剤使用後は、呼吸抑制が起こって、換気数や呼吸数が減少します。
そんな時は一時的に酸素投与をしたり,酸素投与量の増量を検討しましょう!!
緊張性気胸や胸水貯留、横隔神経麻痺などが挙げられます。
管を入れて,空気や水を抜き(ドレナージ)、肺の拡張スペースを確保します。
ノイズや感度の低下によって、正しい酸素飽和度が剥がれていないことがあります!
あれ?と思ったらまず、患者さんに正しく付いているか確認しましょう!
酸素流量を下げる時
- SpO2が100%の時!
- SpO2が目標の値に達した時!
この2つです!
酸素の弊害のところでも説明をしましたが、酸素には組織毒性といわれる副作用があります!
なので、酸素投与でずっとSPO2が100%の患者さんは、酸素投与量の減量や酸素投与を止めるなどの検討が必要になります!
また、SpO2が目標の値に達しており、下がることがない患者さんに関しても、酸素の投与量の減量を検討するべきです!
一気に減量していくのではなく、時間をかけて少しづつ減量していき、最終的には止める!
というのがスタンダードです。
どうでしょうか、お役に立てるような情報はありましたでしょうか。
結果的に何が言いたいかというと、酸素は万能ではないということ。毒にも成りえることを覚えておきましょう!ってところですね。
私たち看護師も、病棟でいつも酸素のあんばいに悩んでます・・・
今回は、酸素のきほんということでほんとに初歩的な「酸素療法って何?」ってところから書きました。
物足りなかった方もきっといるのでしょう!笑
次回は酸素療法の続きです!
実際にどんな酸素療法があるのかと、どんな時にどれを使うのがいいのかとか、デバイスの種類の説明とかしていきます!
最後まで見てくださった方ありがとうございました。
おわり。



